丂1丏奣擮偲栚揑
丂2丏峔惉梫慺
丂3丏惂屼曽幃乮惂屼婡峔偲嶌摦棟榑乯
丂4丏憰忺梫慺
丂壗傜偐偺尨場偱姺婥忈奞偵娮偭偨姵幰偺攛傪懠摦揑偵姺婥戙峴傕偟偔偼姺婥曗彆傪峴偆憰抲傪恖岺屇媧婍(Ventilator)偲屇傇丅嫻妔奜堿埑幃丄婥摴撪梲埑幃丄崅昿搙姺婥側偳偑偁傞丅偙偺杮偱偼尰帪揰偱嵟傕幚梡惈偺崅偄婥摴撪梲埑幃偺恖岺姺婥憰抲偺傒傪埖偆丅
丂婥摴撪梲埑幃恖岺屇媧偱偼丄媧婥偼梲埑偵傛傝擻摦揑偵峴傢傟傞偑丄屇婥偼姵幰偺屇媧婍偺抏惈偵傛傝庴摦揑偵攔弌偝傟丄偙傟傪愊嬌揑偵曗彆偟側偄丅夁嫀偵偼屇婥憡傪堿埑偵偡傞婡峔傕懚嵼偟偨偑丄尰嵼偼屇婥僈僗偺攔弌傪巭傔傞PEEP婡峔偑愝偗傜傟偰偄傞丅PEEP傪IPPV(Intermittent Positive Pressure Ventilation)偵晅壛偡傞偲CPPV(Contineous Positive Pressure Ventilation)偲屇傇丅枹弉帣梡偱偼屇媧夞楬掞峈傪戙彏偡傞堄枴偱屇婥媧堷婡峔偑愝偗傜傟偰偄傞帠偑偁傞偑丄屇婥憡偱婥摴撪埑偑堿埑偵側傞栿偱偼側偄丅偟偨偑偭偰尰嵼巗斕偝傟偰偄傞堦斒揑側恖岺屇媧婍偼偡傋偰婥摴撪梲埑幃偱偁傞丅
丂摉弶丄恖岺屇媧偼姺婥忈奞傪夵慞偡傞栚揑偱巒傔傜傟偨偑丄尰嵼偱偼僈僗岎姺擻偺夵慞傪傕栚巜偟偰偄傞丅崱屻偼恖岺攛傪娷傔偨僈僗岎姺擻偺堐帩偑嵟廔栚揑偵側傞偱偁傠偆丅
丂
嶲峫乯儀儞僠儗乕僞乕?儗僗僺儗乕僞乕?
丂塸岅偱偼丄恖岺屇媧婍偼儗僗僺儗乕僞乕偲屇偽偢丄尰嵼偼儀儞僠儗乕僞乕偲偄偆梡岅傪巊梡偡傞丅栿偣偽恖岺姺婥憰抲偱偁傞偑丄擔杮岅偱偼恖岺屇媧婍偺傑傑偱偁傞丅巹尒偱偁傞偑丄恖岺屇媧婍偑栚巜偡傕偺偼峀媊偺屇媧偱偁傞偺偱丄儗僗僺儗乕僞乕偱椙偄偺偐傕偟傟側偄丅
丂
丂梲埑幃恖岺姺婥憰抲乮埲崀偼恖岺屇媧婍偲偡傞乯偼丄1)媧婥僈僗敪惗憰抲丄2)屇婥惂屼憰抲丄3)惂屼婡峔丄4)儌僯僞乕(傾儔乕儉)傛傝峔惉偝傟傞丅
丂
1)媧婥僈僗敪惗憰抲
(1)儀儘乕僘嬱摦
丂儀儘乕僘傪揹婥儌乕僞乕傗埑弅嬻婥偱嬱摦偟偰媧婥僈僗傪摼傞丅杮朄偼廬検幃偺姺婥傪摼傞婡峔(Volume Generator)偲偟偰1960擭戙偵懡梡偝傟偨丅尰戙偱傕杻悓梡婡傗嵼戭椕梴梡偵巊傢傟傞丅偟偐偟丄儀儘乕僘傪嬱弌偡傞慜偵儀儘乕僘撪偵媧擖偡傞峴掱偑昁梫側帠丄儀儘乕僘嬱摦婡峔偵暔棟揑側姷惈偑偁傞帠丄側偳偐傜昿屇媧偵捛廬偡傞偺偼擄偟偄丅傑偨丄儀儘乕僘梕愊埲忋偺堦夞姺婥検傪敪惗偱偒側偄丅
(2)抐懕曎
丂崅埑偺僈僗尮傪抐懕偡傞偙偲偱媧婥僈僗傪摼傞丅抐懕曎嬱摦婡峔偺姷惈幙検偼儀儘乕僘嬱摦婡峔偺偦傟偵斾傋偰偼傞偐偵彮側偄偺偱丄傛傝崅懍嶌摦偑壜擻偱偁傞丅傑偨儀儘乕僘嬱摦幃偵尒傜傟偨侾夞姺婥検偺惂尷偼側偄丅廬検幃傕廬埑幃偵傕懳墳偱偒傞丅崅埑僈僗傪惂屼婡峔偵梡偄傞僯儏乕儅僥傿僢僋夞楬偲暪梡偝偣傞帠偑懡偄丅揹帴曎偱嬱摦偡傞偙偲傕偁傞丅
(3)棳検惂屼曎
丂揹婥怣崋偵墳偠偰媧婥曎偺奐偔掱搙傪挷惍偱偒傞曎(棳検惂屼曎)傪梡偄偰丄崅埑僈僗偺棳傟傪惂屼偟偰媧婥僈僗傪摼傞丅傎偲傫偳偺屇媧儌乕僪偵懳墳偱偒傞丅尰戙偺恖岺屇媧婍偵偼昁恵偺婡峔偱偁傞丅
(4)偦偺懠
丂僨傿儅儞僪僶儖僽傗儀僱僢僩僶儖僽(Benette PR-1,PR-2)傪梡偄偰廬埑幃偺姺婥傪摼傞(Pressure Generator)丅Pressure Support Ventilation(PSV)傗PSV椶帡偺姺婥傪摼傞摿庩側婡峔偲偟偰嵦梡偝傟傞丅嵟嬤偱偼丄BiPAP偵戙昞偝傟傞丄儅僗僋壓偵埑姺婥偵傛傝屇媧曗彆傪偍偙側偆掅怤廝惈偺姺婥朄偑拲栚傪梺傃偰偄傞偑丄偙偙偱偼埑敪惗婍(Pressure Generator)偲偟偰僽儘傾乕傗僞乕價儞傪梡偄偰偄傞丅T-Bird(Bird幮)偱偼丄僞乕價儞偺夞揮悢傪捈愙揑偵嵶偐偔惂屼偟偰検姺婥傗埑姺婥儌乕僪傪嶌傝弌偡庤朄傕幚梡壔偝傟偰偄傞丅
2)屇婥惂屼憰抲
丂屇婥惂屼偵偼(1)屇婥偺抐懕傗(2)PEEP婡擻偑媮傔傜傟傞丅
(1)屇婥偺抐懕
丂屇婥抐懕曎偺嬱摦偼僯儏乕儅僥傿僢僋夞楬傪棙梡偡傞帠偑懡偄丅揹帴曎偵傛傞嬱摦傕巊傢傟傞丅
(2)PEEP婡擻
丂堦斒揑偵PEEP曎偼僶僱埑傗儅僌僱僢僩丄嬻婥埑丄悈埑傪棙梡偟偨傕偺偱峔惉偝傟傞丅摿偵丄嬻婥埑傪棙梡偟偨僶儖乕儞曎偼屇婥抐懕偲PEEP婡擻傪寭偹旛偊傞偺偱丄塱偄娫丄屇婥曎偵巊傢傟偰偒偨丅偟偐偟丄嵟嬤偱偼棳検惂屼曎傪梡偄偰揹婥揑張棟偱PEEP埑偺堐帩傪偼偐傞婡峔偑奐敪偝傟偨丅屇婥僈僗棳検偺曄摦偵傛傞PEEP埑偺曄摦傪旔偗傞偨傔偱偁傞丅傑偨丄偙傟偼BIPAP傗枹弉帣梡偺time cycle,pressure relief ventilation儌乕僪傪壜擻偵偟偨丅
3)惂屼婡峔
(1)儊僇僯僇儖幃
丂帟幵傗僇儉丄僶僱側偳偺婡夿揑婡峔傪墳梡偡傞丅尰嵼偱偼堏憲梡傗媬媫梡丄嵼戭椕朄梡丄杻悓婍梡丄摍偺娙堈側婡婍偵懡梡偝傟傞丅娙扨側婡峔傎偳怣棅惈偑崅偄丅
(2)僯儏乕儅僥傿僢僋幃
丂嬻婥偺棳傟傪棙梡偟偨夞楬偱惂屼婡峔傪峔惉偡傞丅彫宆寉検偱揹婥傪徚旓偣偢丄儗僗億儞僗偺憗偄婡峔傪偮偔傟傞偺偱丄屆偔傛傝斏梡偝傟偰偒偨丅偟偐偟屇媧儌乕僪偺崅惈擻壔偵敽偄丄峔憿偑暋嶨壔偟偨丅偦偺偨傔怣棅惈偑掅壓偟丄傑偨僈僗徚旓検傕憹戝偟偨丅尰嵼偱偼娙堈婡偵巊傢傟傞偩偗偱偁傞丅
(3)揹巕惂屼幃
丂恀嬻娗傗敿摫懱慺巕傪棙梡偟偰峔惉偡傞丅傾僫儘僌惂屼帪戙偼僯儏乕儅僥傿僢僋幃傪椊夗偱偒側偐偭偨偑丄僨僕僞儖夞楬媄弍偺敪揥偵敽偄崅搙側惂屼偑壜擻偵側偭偨丅榑棟敾抐偼慺巕娫偱偺攝慄峔憿偱寛掕偝傟傞(僴乕僪僂僃傾乕張棟)丅Siemens-Elema幮偺Servo-900偑愭嬱婡偱偁傞丅
(4)儅僀僋儘僾儘僙僢僒乕幃
丂儅僀僋儘僾儘僙僢僒乕傪棙梡偟偰丄僜僼僩僂僃傾乕偵傛傝張棟傪峴偆丅暋嶨側敾抐偱傕僜僼僩僂僃傾乕偺婰弎偱娙扨偵峴偊傞偺偱丄尰嵼偱偼傎偲傫偳偺婡婍偵棙梡偝傟偰偄傞丅偟偐偟丄儅僀僋儘僾儘僙僢僒乕偺朶憱偺栤戣偑姰慡偵夝寛偝傟偨傢偗偱偼側偄丅
4)儌僯僞乕丄傾儔乕儉
丂埲壓偺俁揰傪娔帇偟丄堎忢帪偵寈崘偡傞丅
(1)恖岺屇媧婍偺嶌摦忬嫷
丂揹尮丄巁慺攝娗埑丄僄傾乕埑丄儅僀僋儘僾儘僙僢僒乕偺嶌摦丄巁慺擹搙丄媧婥壏搙丄PEEP埑忋尷丄PEEP埑壓尷丄摍偑娔帇偝傟傞丅嵟嬤偱偼揹尮搳擖帪偵偙傟傜傪僙儖僼僠僃僢僋偡傞婡婍偑懡偄丅
(2)姵幰忬懺偺屇媧忬嫷
丂媧婥僈僗棳検丄媧婥僈僗検丄屇婥僈僗棳検丄屇婥僈僗検丄暘帪姺婥検丄攛僐儞僾儔僀傾儞僗丄摍傪娔帇偡傞丅嵟嬤偱偼偙傟傜傪僌儔僼傿僇儖偵昞帵偡傞婡擻傕梡堄偝傟偰偄傞丅
(3)儀乕僔僢僋崁栚
丂(1)(2)偺娔帇婡擻偼婡婍偺暋嶨壔偵敽偄丄傛傝崅搙壔偝傟偰偄傞偑丄尰嵼偱傕娙曋偐偮廳梫側崁栚偲偟偰丄掅僺乕僋婥摴埑(low peak pressure alarm)丄崅僺乕僋婥摴埑(high peak pressure alarm)丄姺婥夞悢偺俁崁栚偼擛壗側傞婡婍偱偁偭偰傕晄壜寚偱偁傞丅掅僺乕僋婥摴埑偼梲埑幃偺姺婥偑偆傑偔峴傢傟偰偄側偄偙偲傪帵偟丄屇媧夞楬儕乕僋傗婡婍偺堎忢丄晄揔愗側愝掕傪寈崘偡傞丅崅僺乕僋婥摴埑偼屇媧夞楬偺堎忢丄晄揔愗側愝掕丄僼傽僀僥傿儞僌丄婡婍堎忢傪寈崘偡傞丅姺婥夞悢偼丄姵幰忬懺偲婡婍嶌摦偑揔惓偱偁傞偐傪帵偡丅側偍丄屇婥暘帪姺婥検偺娔帇婡峔偼丄夁嫀偵偍偄偰壙奿傗婡峔忋偺惂栺偱徣偐傟傞孹岦偵偁偭偨丅偟偐偟恖岺屇媧偺栚揑偑姺婥偺堐帩偱偁傞偙偲偑擣幆偝傟丄屇婥暘帪姺婥検偺娔帇婡峔偼傎傏昁恵偲側偭偨丅
丂
丂恖岺屇媧婍偵偼懡庬懡條側屇媧儌乕僪偑幚梡壔偝傟偰偄傞偑丄恖岺屇媧婍偑幚峴偡傞杮幙揑側巇帠偼丄師偺係崁栚偵梫栺偝傟傞丅(傾儔乕儉傗儌僯僞乕摍偺晅悘揑側巇帠傪娷傔傞偲俇崁栚偵側傞丅)
(1)媧婥擣幆
丂姵幰偺媧婥偺奐巒傪擣幆偟丄偙傟偲摨婜偝偣偰婡夿揑姺婥傪奐巒偡傞丅(偙傟傪僩儕僈乕婡峔偲屇傇丅)偦偺偨傔偵偼媧婥僈僗棳検丄媧婥僈僗検丄婥摴撪埑偺曄壔丄屇婥帪娫傪寁應偡傞丅偙傟傜偑堦掕偺忦審傪枮偨偣偽媧婥偲偡傞丅
(2)媧婥僈僗惂屼
丂媧婥僈僗敪惗婡峔偐傜媧婥僈僗傪嫙媼偡傞丅偦偺娫丄屇婥曎傪揔愗側埑偱暵偠傞丅姵幰偑媧婥偡傞掱搙(婥摴撪埑丄媧婥僈僗棳検丄媧婥僈僗検)偵婎偯偄偰婡夿偑採嫙偡傞媧婥僈僗棳検傪挷惍偡傞丅傑偨丄愭峴偡傞屇媧偺屇婥僈僗棳検傗屇婥僈僗検丄傕惂屼忣曬偲偟偰棙梡偝傟傞丅
(3)屇婥擣幆
丂婥摴撪埑偺曄壔傗媧婥僈僗棳検丄媧婥僈僗検丄媧婥帪娫傪寁應偟丄偙傟傜偑堦掕偺忦審傪枮偨偣偽姵幰偺屇婥偺奐巒偲擣幆偟丄婡夿揑媧婥傪廔椆偟丄屇婥傪奐巒偡傞丅偟偐偟丄梲埑幃恖岺姺婥拞偵姵幰偺屇婥奐巒傪抶墑側偔擣幆偡傞偙偲偼崲擄偱偁傞丅偦偺偨傔丄媧婥廔椆擣幆偱偙傟傪戙梡偡傞偐丄偁傞偄偼丄屇婥奐巒擣幆傪偼側偐傜偁偒傜傔偰丄扨弮偵帪娫偱媧婥傪廔椆偝偣傞庤朄偑梡偄傜傟傞丅側偍丄媧婥億乕僘傪晅壛偟偨応崌偼丄媧婥廔椆屻偵丄媧婥曎偲屇婥曎偺椉曽傪暵偠偨忬懺偺帪娫偑抲偐傟傞丅偙偺嵺偵偼姵幰偺攛偼媧婥偺傑傑偱曐帩偝傟傞丅
(4)屇婥僈僗惂屼
丂偙傟偵偼媧婥僈僗棳検傪峣傝丄僶僀傾僗棳傕偟偔偼掕忢棳検傪屇媧夞楬撪偵棳偡丄屇婥曎傪奐偔丄揔惓側PEEP傪堐帩偡傞傛偆偵屇婥曎偺奐偒嬶崌傪挷惍偡傞婡擻偑娷傑傟傞丅傕偟PEEP偑堐帩偱偒側偄応崌偵偼丄媧婥僈僗敪惗婡峔偐傜偺僶僀傾僗棳傕偟偔偼掕忢棳傪憹検偡傞丅
丂
丂
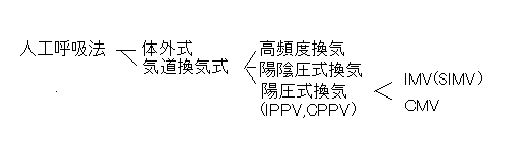
丂尰嵼椪彴墳梡偝傟偰偄傞奺庬偺恖岺屇媧儌乕僪傪暘椶偡傞偲丄(1)Conteneous Mandatory Ventilation丄(2)Intemittent Mandatory Ventilation(3)帺敪屇媧儌乕僪(CPAP傗BIPAP丄APRV丄摍)丄偺俁偮偵嬫暘偡傞偙偲偑偱偒傞丅傑偨丄偙傟傜偼偝傜偵媧婥奐巒擣幆丄媧婥僈僗惂屼丄屇婥奐巒擣幆丄屇婥僈僗惂屼丄偺係抜奒偱偺嶌摦條幃偺嵎堎偵傛傝嬫暘偱偒傞丅堦曽丄怴偟偄姺婥儌乕僪偱偼丄姵幰偺姺婥検傪儕傾儖僞僀儉偵寁應偟丄偙傟傪嫮惂姺婥偺僞僀儈儞僌惂屼傗媧婥惂屼偺巜昗偵棙梡偡傞傕偺偑偁傞丅偙偺帇揰偱傕暘椶壜擻偱偁傞丅側偍丄媧婥奐巒擣幆偱偁傞僩儕僈乕婡峔偼奺儌乕僪偵偍偄偰嫟捠偺栤戣偱偁傞偺偱丄僩儕僈乕婡峔傪摿暿偵偙偙偱撈棫偟偰埖偆丅懠偺俁抜奒偼師復偺乽奺榑丄恖岺屇媧儌乕僪乿偱埖偆丅
丂
丂恖岺屇媧偲偼杮棃偼惗懱偑帺傜峴偆傋偒屇媧巇帠偺堦晹傕偟偔偼慡偰傪懠摦揑偵峴偆峴堊偱偁傞丅嬱摦晹埵偵傛偭偰埲壓偺俀曽朄偑偁傞丅
1)懱奜幃
丂娫愙揑偵嫻奻傗墶妘枌傪嬱摦偟姺婥傪峴偆懱奜幃偼婥摴偺妋曐偑晄梫偱偁傞偺偱丄媬媫慼惗朄偵偒傢傔偰桳梡偱偁傞丅偟偐偟丄姺婥偺妋幚惈傗岠棪偺柺偱晄棙偱偁傞帠丄姺婥検傗婥摴埑傪捈愙惂屼偱偒側偄揰丄墳摎惈偺椙偄僔僗僥儉傪嶌傞偺偑崲擄側揰丄憰抲帺懱偑戝偑偐傝偵側傞妱偵恖岺屇媧婍偲偟偰偺挷愡惈偵朢偟偔椪彴揔墳偑尷掕偝傟傞揰丄PEEP/CPAP偺桳梡惈偑妋棫偝傟偰偄傞偺偵傕偐偐傢傜偢偙傟傜傪墳梡偱偒側偄姺婥朄偱偁傞揰丄側偳偐傜丄尰嵼偱偼帯椕梡偵偼晄岦偒偲尒側偝傟偰偄傞丅崙撪偱偼丄岤惗徣偺尋媶旓傪婎偵奐敪偝傟偨OKT-100(栘懞堛壢婍夿)偑巗斕偝傟偰偄傞丅
2)婥摴姺婥幃
丂捈愙揑偵婥摴撪傪姺婥偡傞曽朄偱丄姺婥偺妋幚惈偑偁傝丄僄僱儖僊乕岠棪偑椙偄偺偱丄恦懍偱墳摎惈偺椙偄僔僗僥儉傪峔抸壜擻偱偁傞丅傑偨丄姺婥検傗婥摴埑傪捈愙儌僯僞乕偱偒傞偺偱偙傟傜傪捈愙惂屼偱偒傞棙揰偑偁傞丅偦偺偨傔偵丄尰嵼偱偼婥摴姺婥幃偑恖岺屇媧朄偺庡棳偱偁傝丄昗弨偱偁傞丅偟偐偟婥摴偺妋曐偑昁恵忦審偱丄偙傟偑揔墳傪惂栺偡傞梫場偵側偭偰偄傞(偙傟偵懳偡傞夝寛偑BiPAP偵戙昞偝傟傞掅怤廝惈偺姺婥朄偱偁傞)丅婥摴姺婥幃偼崅昿搙姺婥朄(60BPM埲忋)偲惗棟揑側姺婥夞悢偱峴偆姺婥朄偺俀偮偵戝偒偔嬫暘偝傟傞丅尰嵼偼堦斒揑偵丄媧婥憡丒屇婥憡偵偍偗傞埑偺堘偄傕壛廳偟偰埲壓偺係曽幃偵暘椶偡傞丅
乮嶲峫丟偟偐偟丄梲埑幃姺婥朄偟偐懚嵼偟側偄崱偲側偭偰偼丄梲堿埑幃傪攔彍偟偰丄CPPV偲IPPV偺奣擮傪傑偲傔偨(i)梲埑幃姺婥positive pressure ventilation曽幃偲摿庩側(ii)崅昿搙姺婥HFV曽幃偺俀偮偵暘椶偡傞曽偑椪彴揑偱偁傞丅乯
(1)梲堿埑幃(positive-negative pressure ventilation)
丂媧婥帪偵偼婥摴偵梲埑傪壛偊偰媧婥曗彆傪偟丄屇婥帪偵偼堿埑傪壛偊偰屇婥曗彆傪偡傞丅active inhalation active exhalation曽幃偱偁傞丅1960擭戙傑偱偺恖岺屇媧婍偵偼屇婥僈僗媧堷婡峔偑愝偗傜傟偰偄傞婡庬傕偁偭偨偑丄屻弎偺PEEP/CPAP偺桳梡惈偺妋棫偵敽偄丄1960擭崰傛傝梲堿埑幃恖岺屇媧婍偼巗応傛傝徚柵偟偨丅尰嵼偱偼梲堿埑幃偺梡岅偼巰岅偱偁傞丅側偍丄怴惗帣梡偺恖岺屇媧婍偵偼屇婥僈僗媧堷婡峔傪愝偗偰偁傞偑丄偙傟偼姵幰夞楬掞峈傪憡嶦偡傞偨傔偱丄婥摴傪堿埑偵偡傞偨傔偱偼側偄丅
(2)娫焄揑梲埑姺婥(IPPV, Intermittent Positive Pressure Ventilation)
丂媧婥帪偵梲埑傪壛偊傞偑丄屇婥帪偵偼埑傪夝曻偡傞偩偗偱丄嫻奻傗攛偺抏惈偵傛傝庴摦揑偵屇婥傪攔弌偡傞丅active inhalation, passive exhalation曽幃偱偁傞丅娫焄揑偵梲埑傪壛偊傞偺偱偙傟傪娫焄揑梲埑姺婥(IPPV)偲屇傇丅偮傑傝梲堿埑幃偵懳偡傞梡岅偑IPPV偱偁傞丅偟偐偟丄IPPV偼楌巎揑側梡岅偱丄偙傟偑採彞偝傟偨帪揰偱偼丄廬埑幃姺婥(volume limited)丄廬検幃姺婥(pressure limited)偲偄偆奣擮偑偁偭偨偩偗偱丄IMV(intemittent mandatory ventilation)傕PCV傕(偦偟偰PSV傕)懚嵼偟側偄丅杮棃丄IPPV偼梲堿埑幃姺婥朄偺懳嬌偵埵抲偡傞梡岅偱偁傞丅尰戙揑側岅媊傛傝偙傟傪嵞掕媊偡傞偲丄IPPV偼梲埑幃姺婥朄偺憤徧偱偁傞偲暘椶偱偒丄IPPV偵偼IMV偲CMV(continuous mandatory ventilation)丄CMV(Controlled Mechanical Ventilation)丄PCV丄PSV丄摍傪娷傓丅偮傑傝IPPV偲CPPV偼尰嵼偺姺婥朄偺崻姴傪側偡姺婥奣擮偱丄偙傟傜偼嫟偵楌巎揑巊柦傪廔偊偨梡岅偱偁傞丅偟偐偟丄Drager幮偼偄傑偩偵乮楌巎揑夝庍傪寴帩偟偰乯丄IPPV傪CMV(continuous mandatory ventilation)偲CMV(Controlled Mechanical Ventilation)偺椉曽偺奣擮偱尰嵼傕巊梡偟偰偄傞偺偱丄堦斒儐乕僓乕偵梡岅偺崿棎傪惗偠偝偣傞尨場偵側偭偰偄傞丅
(拲丟IPPB ,Intemittent Positive Pressure Breathing傕楌巎揑側梡岅偱丄廬埑幃偺恖岺屇媧婍傪梡偄偰丄攛偺奼挘偲僱僽儔僀僓乕椕朄傪峴偆攛偺棟妛椕朄傪堄枴偡傞丅堦斒揑偵丄恖岺婥摴壓偵楢懕揑偵偍偙側偆偺偑IPPV偱丄憓娗偣偢儅僂僗僺乕僗傪偔傢偊偰堦帪揑偵峴偆偺偑IPPB偱偁傞丅乯
(3)帩懕揑梲埑姺婥朄(CPPV; continuous positive pressure ventilation)
丂PEEP(positive end-expiratory pressure)偲偼丄屇婥帪偵堦掕偺埑傪壛偊傞偙偲偱屇婥廔枛偱偺攛朎偺嫊扙傪杊偓丄攛偺巁慺壔擻傪夵慞偟丄廳徢屇媧晄慡偺帯椕偵梡偄傜傟傞庤朄偱偁傞丅1969擭偵Ashbaugh傜偑IPPV偵PEEP傪壛偊偨姺婥朄傪CPPV(continuous positive pressure ventilation)偲屇傃偙偺桳梡惈傪敪昞偟偨偺偑丄CPPV偺岅尮偱偁傞丅IPPV偼梲堿埑幃姺婥朄偵懳偡傞傾儞僠僥乕僛偱偁傞偑丄CPPV偼IPPV傛傝偝傜偵堦曕摜傒崬傫偱丄屇婥帪偱偺梲埑(PEEP)偺棙揰傪昡壙偟偨姺婥朄偱偁傞丅偡側傢偪CPPV偼IPPV偺摿庩宆偱偼偁傞偑丄尰嵼偺恖岺屇媧儌乕僪偼偡傋偰CPPV偺奣擮乮偡側傢偪PEEP傪晅壛偟偨姺婥朄偺憤徧乯偺斖醗偵偁傞丅偪側傒偵帺敪屇媧偵堦掕偺埑傪壛偊傞姺婥朄傪CPAP(continuous positive airway pressure)偲屇傃丄尨棟偼PEEP偲傎傏摨偠偱偁傞丅PEEP/CPAP偼崅偔昡壙偝傟丄尰嵼偺恖岺屇媧婍偵偼昁恵偺婡擻偱偁傞丅偟偨偑偭偰尰嵼巗斕偝傟偰偄傞恖岺屇媧婍偼偡傋偰CPPV/IPPV婡偱偁傞丅梲堿埑幃偑懚嵼偟偨夁嫀偼偲傕偐偔丄尰嵼偁偊偰CPPV偲IPPV偺堘偄傪嬫暿偡傞堄媊偼側偔丄CPPV傕傑偨楌巎揑巊柦傪廔偊偨梡岅偱偁傞丅
(4)崅昿搙姺婥(HFV; high frequency ventilation)
丂嬱摦曽幃偺堘偄偵傛傝HFJV(high frequency jet ventilation)偲HFO(high frequency oscillation)偵暘椶偱偒傞丅慜幰偼崅埑僈僗傪崅昿搙偵抐懕偟偰僕僃僢僩棳傪嶌傝丄儀儞僠儏儕岠壥偱廃埻偺嬻婥傪堷偒崬傒側偑傜丄怳暆傪憹暆偝偣傞曽幃偱丄屻幰偼僗僺乕僇乕嬱摦丄揹帴儌乕僞乕(儕僯傾傕偟偔偼夞揮幃)偵傛傞僺僗僩儞嬱摦丄媧婥曎偺崅昿搙奐暵丄屇婥曎偺崅昿搙奐暵丄側偳偵傛傝姵幰夞楬偵怳摦傪晅壛偡傞曽幃偱偁傞丅妛攈偵傛偭偰偼HFO偲HFV偼柧妋偵嬫暿偝傟偰偄側偄偙偲傕偁傞丅HFO+PEEP偱HFJV偲摨摍偲尵傢傟偰偄傞丅HFV偼捠忢偺姺婥偵斾傋偰掅偄婥摴埑偱姺婥偡傞偙偲偑壜擻偵側傞偑丄姺婥偺妋幚惈偑楎傞丅偟偨偑偭偰丄HFV偼廬棃偺姺婥儌乕僪偲暪梡偡傞偺偑尰幚揑偱偁傞丅偟偐偟丄HFV偼旕惗棟揑側姺婥朄偱偁傝丄屇媧拞悤偺敪払偟偨惉恖偱偼姵幰偺堘榓姶偑嫮偄丅偝傜偵丄帺敪屇媧傪壏懚偟丄恖岺屇媧婍偲偺摨挷惈偺夵慞偵傛傞姺婥朄偺棙揰偑崅偔昡壙偝傟偰偄傞尰忬偱偼丄惉恖偱偺墳梡偼尷掕偝傟傞丅乮拲丟HFJV偼婥摴偺僋儕乕僯儞僌岠壥偑偁傞偺偱僱僽儔僀僓乕偵梡偄偨傝丄屇媧夞楬偑奐曻偝傟偰偄偰傕姺婥傪堐帩偱偒傞棙揰偑偁傞偺偱婥娗宍惉弍側偳偺弍拞娗棟偵梡偄偨傝偡傞丅乯堦曽丄怴惗帣偼丄嘆屇媧拞悤偑枹弉偱偁傞丄嘇僩儕僈乕偺栤戣傪柍帇偱偒傞丄嘊梲埑姺婥偺暰奞偑惗偠傗偡偄丄嘋HFV偺姺婥僄僱儖僊乕偑庛偔偰傕幚梡偵側傞丄嘍HFV偼帺敪屇媧偺梷惂嶌梡偑偁傞偺偱婡夿姺婥偵摨挷偝偣傗偡偄丄摍偺摿惈偑偁傝丄怴惗帣梡偺恖岺屇媧婍偵偼HFV婡擻偑晅壛偝傟偰偄傞偙偲偑懡偄丅掕忢棳曽幃偺CPAP偵HFV傪晅壛偡傞偺偼榑棟揑偵惓偟偄偑丄IMV(SIMV)偺応崌丄HFV傪屇婥憡偵壛廳偡傞偲僩儕僈乕偺専弌偑偒傢傔偰崲擄偵側傝丄傑偨丄僄傾乕僩儔僢僺儞僌側偳偵傕攝椂偑昁梫偲側傞丅巁慺壔偺岠棪偐傜傒傟偽屇婥憡偵傕壛廳偡傞偺偑朷傑偟偄偑丄尰忬偱偼偙傟傜偺柕弬偼枹夝寛偱偁傞丅偦偺偨傔奺庬偺宍懺偺HFV偑丄怴惗帣梡恖岺屇媧婍梡偲偟偰採彞偝傟偰偄傞丅
丂
丂杮棃偼杻悓梡偵奐敪偝傟偨嫮惂姺婥傪帺敪屇媧偺偁傞姵幰偵揔墳偡傞偲丄帺敪屇媧偲婡夿揑屇媧偑偆傑偔崌傢偢丄椉幰偑傇偮偐傝偁偆僼傽僀僥傿儞僌偺栤戣偑惗偠傞丅姵幰偺媧婥搘椡偺巒傑傝偲嫮惂姺婥傪摨婜偝偣傞僩儕僈乕婡峔偑幚梡壔偝傟偨偺偼丄偦傟傪夝寛偡傞偨傔偱偁傞丅偟偐偟姵幰偺媧婥偺奐巒偲婡夿揑嫮惂姺婥偺奐巒偑摨婜偟偨偲偼偄偊丄姵幰偺帺敪屇媧傪帺桼偵梕擣偡傞帠偲丄婡夿揑挷愡屇媧傪採嫙偡傞偙偲偵偼丄崻杮揑側柕弬偑懚嵼偡傞丅偙傟傪夝寛偡傞偨傔偵丄姵幰偑帺桼偵屇媧偱偒傞帺敪屇媧憡偲婡夿揑嫮惂姺婥傪梌偊傞嫮惂姺婥憡傪帪娫傪嬫愗偭偰岎屳偵採嫙偡傞IMV偲偄偆夋婜揑側庤朄偑奐敪偝傟偨丅嫮惂姺婥憡偱偺僼傽僀僥傿儞僌傪偝傜偵掅尭偡傞偨傔偵丄嫮惂姺婥偲帺敪屇媧偺奐巒傪摨婜偝偣傞SIMV偑奐敪偝傟偨丅
(1)帩懕揑嫮惂姺婥CMV(continuous mandatory ventilation)
丂偡傋偰偺姺婥偑嫮惂姺婥偱峴傢傟傞姺婥曽幃傪堄枴偡傞丅IMV偺懳偵側傞梡岅偱偁傞丅1970擭崰傑偱偼IMV偑晛媦偟偰偄側偄偺偱丄恖岺屇媧偼偡傋偰CMV偱偁偭偨(偮傑傝IPPV偱傕偁偭偨)丅婡夿揑嫮惂姺婥(CMV; controlled mechanical ventilation)傕摨偠棯岅偵側傞偑丄夁嫀偵偼偙傟傜俀偮偺CMV偼傎傏摨偠奣擮傪堄枴偟丄椉幰傪崿摨偟偰傕巟忈偑側偐偭偨丅尰嵼偱偼丄奺庬偺嫮惂姺婥儌乕僪偑懚嵼偡傞偺偱丄偙傟傜傪柧妋偵嬫暿偡傞昁梫偑偁傞丅巆擮側偙偲偵崿摨偟偨傑傑偺彂愋偑懡偄丅
(2)娫焄揑嫮惂姺婥IMV(intermittent mandatory ventilation)
丂帺敪屇媧偲婡夿揑嫮惂姺婥傪帪娫幉偱嬫愗傝嫟懚偝偣傞姺婥朄偱偁傞丅捠忢偼嫮惂姺婥偼帺敪屇媧偺奐巒偵摨婜偡傞SIMV(synchronized intemittent mandatory ventilation)偱偁傞丅嵟嬤偱偼帺敪屇媧傪PSV(pressure support ventilation)偱曗彆偡傞偺偑庡棳偱偁傞丅PSV偼堦墳帺敪屇媧儌乕僪偵暘椶偝傟傞偑丄椺偊偽PSV儗儀儖傪崅偔愝掕偡傞偲嫮惂姺婥偺惈奿傪偍傃偰偔傞丅偮傑傝偡傋偰偺恖岺屇媧儌乕僪偼帺敪屇媧傪曗彆偡傞傕偺偱丄嫮惂姺婥偲帺敪姺婥偺娫偵偼柧妋側嬫暿偼偁傝摼側偄丅
丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂
丂丂丂
丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂
丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂拲丟CMV偼continuous mandatory ventilation偺棯偱丄controlled mechanical ventilation偺棯偲崿摨偟側偄傛偆偵拲堄丅
丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂
丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂
嶲峫丟婥摴撪姺婥朄偵傛傞恖岺屇媧朄偑妋棫偝傟傞傑偱偺曄慗偲楌巎
1.慡恎杻悓梡帺摦姺婥憰抲偺搊応
丂1890乣1900擭崰偵偼丄奜壢偺懳徾偑嫻峯偵傑偱奼戝偟丄奐嫻庤弍傪埨慡偵悑峴偡傞媄弍偑偄傠偄傠偲帋峴嶖岆偝傟偰偄偨丅婥娗撪憓娗偵傛傞梲埑幃姺婥偑梡偄傜傟偨偙偲傕偁偭偨偑(Tuffier&Hallion;1896暓, R.Matas;1899暷, Kuhn;1900撈)丄庡棳偵偼側傜側偐偭偨丅偦傟偼埨慡偐偮妋幚偵婥娗撪偵僠儏乕僽傪憓擖偡傞媄弍偑晛媦偟側偐偭偨偨傔偱偁傞丅
丂1950擭崰偵偼傛偆傗偔丄媧擖僈僗杻悓栻偲嬝抩娚栻(僋儔乕儗)偵傛傞慡恎杻悓偺桳梡惈偑妋棫偝傟偰偒偨丅慡恎杻悓偱偼姵幰偺屇媧偼嫮偔梷惂偝傟偰偟傑偆偺偱丄壗傜偐偺恖岺屇媧偡傞昁梫偑惗偠傞丅偦偙偱丄婥摴偵梲埑傪壛偊傞偙偲偱姵幰偺攛傪捈愙朿傜傑偣傞丄梲埑幃姺婥朄偑暪梡偝傟偨丅摉弶偼庤摦偱姺婥偟偰偄偨偑丄姺婥偺峆忢惈偲妋幚惈傪摼傞偨傔偵婡夿揑側姺婥憰抲偑奐敪偝傟偨丅1940乣1950擭戙偵偐偗偰丄乽帺摦揑偵棟憐揑側姺婥傪偡傞婡夿乿傪堄枴偡傞挷愡屇媧憰抲"Controller"偑幚梡壔偝傟偨乮偮傑傝婡夿揑挷愡姺婥controlled mechanical ventilation偺奣擮偑偱偒偨乯丅偙傟傜偼暿柤"Automatic ventilator"偲屇偽傟偨丅Spiropulsator(1940崰丄僗僂僃乕僨儞)丄Blease Pulumoflator(1950崰丄塸)傗Jefferson ventilator(1950擭崰丄暷)偑戙昞偱偁傞丅
2.杻悓梡埲奜偺恖岺屇媧
丂帯椕梡偺婥摴撪姺婥幃偺恖岺屇媧朄偺妋棫偼丄1952擭偺僐儁儞僴乕僎儞偵偍偗傞億儕僆偺戝棳峴傑偱懸偨偹偽側傜側偐偭偨丅偦傟傑偱偼丄埨慡側婥娗撪憓娗偺庤媄偑枹弉偱晛媦偟偰偄側偐偭偨偙偲丄埨慡側梲埑幃姺婥朄偺庤媄偑妋棫偝傟偰偍傜偢丄傓偟傠梲埑幃姺婥偵敽偆儅僀僫僗柺偑嫮挷偝傟偰偄偨偨傔丄婥摴撪梲埑幃恖岺屇媧朄偼屇媧椕朄偵墳梡偝傟傞偙偲偼傎偲傫偳側偐偭偨丅揝偺攛偲屇偽傟傞懱奜幃恖岺屇媧婍偺曽偑傑偩傑偩桪埵偱偁偭偨丅偲偙傠偑億儕僆偺戝棳峴偵敽偄丄偁傑傝偵傕懡悢偺姵幰偑敪惗偟偨偨傔丄愝旛柺偱戝妡偐傝側懱奜幃恖岺屇媧婍偵廂梕偟偒傟偢丄傛傝娙堈側婥摴撪梲埑幃恖岺屇媧朄偑墳梡偝傟偨丅婥娗愗奐偵傛傞婥摴妋曐偲娙扨側憰抲偵傛傞庤摦偵傛傞梲埑幃姺婥偵傛傝丄夋婜揑側媬柦棪傪摼偨丅偦偺屻丄崙傪嫇偘偰偺婥摴撪梲埑幃恖岺屇媧婍偺奐敪偑悇恑偝傟傞偙偲偲側偭偨丅Engstrom(1954)丄Bang(1953)丄Blease(1956)丄Beaver(1953)丄Barnet(1958)丄Radcliffe(1953)丄Drager(1955)丄Benett(1957)摍偺懡偔偺儊乕僇乕偑抋惗偟偨丅偙傟傜偺拞偵偼姵幰偺媧婥搘椡偺巒傑傝偲嫮惂姺婥傪僩儕僈乕婡峔偵傛偭偰摨婜偝偣傞僩儕僈乕婡峔偑幚梡壔偝傟偨丅偦傟偼帺敪屇媧偲婡夿揑屇媧偑偆傑偔崌傢偢丄椉幰偑傇偮偐傝偁偆僼傽僀僥傿儞僌偺栤戣傪夝寛偡傞偨傔偱偁傞丅偙傟傜偺婡婍偼"Controller"偵懳偟偰"Assister"偲屇偽傟偨丅偟偐偟1950擭戙屻敿傑偱偺帪揰偱偼丄杻悓梡偲帯椕梡偺婡婍偑姰慡偵暘偐傟偰偄偨栿偱側偔丄傎偲傫偳偑寭梡婡偱偁偭偨丅傗偑偰丄恖岺屇媧婍偼帯椕梡偲杻悓梡偵暘偐傟偰恑壔偡傞丅帯椕梡偺恖岺屇媧婍偼丄帺敪屇媧偲偺摨挷惈偲姺婥岠棪偺夵慞傪夝寛偡傞偨傔偵旘桇揑側恑壔曄杄傪悑偘傞丅側偍丄帯椕梡偼暿柤丄昦搹梡傗挿婜娗棟梡偲屇偽傟傞丅堦曽丄杻悓梡偺恖岺屇媧婍偼丄婡峔偺妋幚惈傪媮傔偰扨弮壔偟丄偁傑傝戝偒側恑曕傪擣傔側偄丅尰嵼偱偼儀儘乕僘傪僈僗傕偟偔偼揹婥儌乕僞乕偱嬱摦偡傞曽幃偵廂懇偟偰偄傞丅
丂
俁丏婥摴撪姺婥幃乮梲埑幃恖岺屇媧朄乯偺惂屼宍懺偵偍偗傞暘椶
丟Pressure Ventilation(埑姺婥) 懳 Volume Ventilation(検姺婥)
倎丏屆揟揑姺婥丂丟屆揟揑奣擮偵偍偗傞廬検幃(volume cycle) 懳廬埑幃(pressure cycle)偺斾妑
丂恖岺屇媧朄偼(i)攛偺姺婥偺堐帩偲(ii)巁慺壔擻偺夵慞傪栚揑偵峴傢傟傞丅偙偺栚揑傪払惉偡傞婥摴姺婥幃梲埑幃姺婥朄偲偟偰1970擭崰傑偱偼pressure cycle(廬埑幃) 偲volume cycle(廬検幃)偺桪楎偑榑偠傜傟偨丅嫵壢彂偵偟偽偟偽婰嵹偝傟偰偄傞廬検幃懳廬埑幃姺婥偺斾妑昞偼偙傟傪斀塮偟偰偄傞丅Pressure cycle 曽幃偺曽偑丄姵幰偲偺摨挷惈傗儕乕僋曗惓擻椡偵傕桪傟偰偄偨偑丄摉帪偱偼姺婥検偺儌僯僞乕傗傾儔乕儉婡峔偑枹弉側偨傔偵丄妋幚側姺婥傪妋曐偱偒偢丄偦偺屻volume cycle曽幃(傗constant flow,time cycle偵傛傞媈帡volume clcle曽幃)偵椊夗偝傟偨丅
(1)検僒僀僋儖姺婥(婡夿揑嫮惂姺婥)丟屆揟揑廬検幃姺婥
(恾)
丂廬検幃姺婥(volume cycle曽幃)偼丄帯椕幰偑堄恾偡傞堦夞姺婥検丄媧婥帪娫丄媧婥僈僗棳懍丄媧婥億乕僘帪娫丄屇婥帪娫偱姵幰傪姺婥偱偒傞偺偱丄偙傟傪婡夿揑挷愡屇媧(CMV丟Controlled Mechanical Ventilation)偲屇傃丄棟憐揑側姺婥條幃偲昡壙偝傟偰偒偨丅側偐偱傕帺敪屇媧偺奐巒偲摨挷偝偣傞synchronized CMV,assisted CMV,triggered CMV傗偙傟傜偺僶儕僄乕僔儑儞偱偁傞Assisted Volume Ventilation,Volume Assisted Ventilation,Volume Control Ventilation,Volume Controlled Ventilation偼恖岺屇媧偺昗弨偲側偭偰偒偨丅(尩枾偵昞尰偡傟偽丄儀儘乕僘嬱摦曽幃埲奜偼volume cycle偲偼尵偊側偄丅幚嵺偺廬検幃恖岺屇媧婍偺傎偲傫偳偼constant flow, time cycle偵傛傞媅帡揑側volume cycle偱偁傞丅)丂偟偐偟婡夿揑挷愡姺婥(婡夿揑嫮惂姺婥)偺奣擮偼姵幰偲偺摨挷惈傪峫椂偟偰偄側偄偺偱丄偄偔傜僩儕僈乕婡峔偑偁傞偲偼偄偊帺敪屇媧偺偁傞姵幰偵偲偭偰偼懴偊擄偄嬯捝傪傕偨傜偟丄僼傽僀僥傿儞僌傗偦傟偵傛傞婥摴撪埑偺堎忢忋徃丄攛偺埑彎奞丄帺屓敳娗側偳偺暰奞傪桿敪偟偨丅
(2)埑僒僀僋儖姺婥(pressure cycle ventilation)丟屆揟揑廬埑幃姺婥
丂媧婥埑偑愝掕抣偵払偟偨帪揰偱媧婥傪廔椆偝偣傞姺婥曽朄傪pressure cycle ventilation偲屇傇丅嵟嬤偱偼傎偲傫偳梡偄傜傟側偄屆揟揑側姺婥朄偱偁傞丅側偍丄擔杮岅偺廬埑幃姺婥偺栿偼偙傟偵奩摉偡傞偑丄尰嵼偼偄傠傫側埑姺婥儌乕僪偑偁傞偺偱丄擔杮岅偱廬埑幃姺婥偑堄枴偡傞偲偙傠偺奣擮偵偼尠挊側崿棎偑偁傞丅
(3)CPAP(Contineous Positive Airway Pressure)丟屆揟揑帺敪姺婥
丂CPAP偼尩枾偵尵偊偽恖岺屇媧儌乕僪偱側偔丄屇媧椕朄偺侾庬偱偁傞丅尨揟偱偼恖岺屇媧婍傪梡偄偢CPAP憰抲偵傛偭偰峴偆偑丄尰嵼偱偼恖岺屇媧婍偱CPAP傪峴偆偺偑娙曋偱丄妋幚偱偁傞丅夁嫀偵偼丄掕忢棳曽幃偲僨傿儅儞僪曽幃偺桪楎偵偮偄偰媍榑偑偁偭偨偑丄尰嵼偺堦棳偺恖岺屇媧婍偼偡傋偰丄掕忢棳婡擻偲僨傿儅儞僪婡擻傪摨偠媧婥僶儖僽宯偱僴僀儗僗億儞僗偱張棟偡傞偺偱丄偁偊偰斾妑偡傞堄媊偼側偔側偭偨丅椺偊偽Bennett幮偺Flow-By傗Bear幮偺掕忢棳愝掕+Flow Supplementation婡擻+PEEP compensator丄Bird幮偺Flow matching丄Respironics幮偺BiPAP丄側偳偵傛傞CPAP偼丄屆揟揑CPAP憰抲偺岺晇傪椊夗偟偨惈擻傪娙曋偵採嫙偟偰偔傟傞丅偟偐傕嵟嬤偱偼CPAP傛傝PSV+PEEP傪梡偄傞曽偑僂傿乕僯儞僌偑梕堈側偺偱丄偙偪傜傪梡偄傞偺偑庡棳側偺偱丄側偍偝傜偱偁傞丅偟偐偟丄CPAP惈擻偺埆偄恖岺屇媧婍偑懡悢懚嵼偡傞偺傕帠幚偱偁傞丅側偍丄懡偔偺恖岺屇媧婍偱偼帺敪屇媧儌乕僪偺堄枴偱CPAP偺億僕僔儑儞傪偁偰偰偄傞偑丄偙傟傕梡岅偺崿棎傪彽偔尨場偵側偭偰偄傞丅
倐丏怴偟偄儃儕儏乕儉姺婥 (Volume Ventilation)
(1)Volume Ventilation with Flow Wave Form Control(媧婥攇宍挷愡偟偨検姺婥)
丂暷崙惢偺恖岺屇媧婍偱偼丄婡夿揑挷愡屇媧CMV偺奣擮傛傝摜傒弌偟偰丄検姺婥偺斖醗偱丄帺敪屇媧偲偺摨挷惈傪捛媮偟偨丅検姺婥偺僼儘乕僷僞乕儞(晛捠偼媧婥僈僗棳検偼堦掕偱偁傞丅偙傟傪嬮宍攇偲屇傇)偵慟尭攇傪梡偄傞偙偲偵傛偭偰媧婥埑攇宍傪嬮宍攇偵嬤偯偗傞帠偑壜擻偵側傞丅慟尭攇偼嬮宍攇偵斾傋偰梲埑壓偱偺惗棟揑帺敪屇媧僷僞乕儞偵嬤偄偺偱姵幰偲偺摨挷惈偑夵慞偝傟傞偩偗偱側偔丄埑姺婥偺棙揰傪傕摼傞偙偲偑偱偒傞丅偮傑傝丄検姺婥儌乕僪偱偁傝側偑傜媅帡揑偵埑姺婥(PCV)傪柾曧偡傞偙偲偑偱偒傞丅摨偠媧婥帪娫偱偁傟偽PSV(pressure support ventilation)傗PCV偺傛偆偵僺乕僋婥摴撪埑傕掅偔偱偒傞丅廬棃偼慟尭攇偼傑偩僆僾僔儑儞埖偄偱偁偭偨偑丄怴偟偄T-Bird偱偼昗弨偑慟尭攇偱僆僾僔儑儞偲偟偰嬮宍攇傪慖戰偡傞傛偆偵側偭偰偒偰偄傞丅偙偺傛偆偵嵟嬤偱偼慟尭攇傪梡偄傞偺偑庡棳偱偁傞丅
(2)Volume Ventilation with Flow Supplementation,Flow & Volume Augumentation(媧婥棳検曗惓偟偨検姺婥)
丂傕偆堦偮偺岺晇偼Flow supplementation, Flow & Volume Augumentation(Bear幮)偱偁傞丅偙傟偼嫮惂姺婥拞偵愝掕棳検傪挻偊傞姵幰偺媧婥梫媮偑偁傞応崌偵丄帺摦揑偵媧婥僈僗傪憹検偟偰儀乕僗儔僀儞埑偑堿埑偵側傜側偄傛偆偵曗彏偡傞婡峔偱偁傞丅Flow Supplementation偵傛傝CMV偺偟偑傜傒傪扙媝偟偨検姺婥偑壜擻偵側偭偨丅偙傟偼偝傜偵Pressure Augumentation(BEAR), VAPS(Bird)偵敪揥偟丄嫮惂姺婥拞偼PCV儗儀儖埲壓偵側傜側偄傛偆偵惂屼偡傞傛偆偵側傞丅偙偺婡擻偼姵幰偺媧婥検偑婡夿揑偵惂尷偝傟側偄棙揰傗丄PCV偺棙揰丄傪検姺婥偵傕偨傜偟偨丅
們丏怴偟偄埑姺婥(Pressure Ventilation)
(1)PCV(p
ressure control ventilation)(恾係)
丂婡夿揑嫮惂姺婥偺寚揰傪夵慞偡傞庤朄偲偟偰媧婥僈僗棳検惂屼傪偡傞峫偊傪敪揥偝偣丄嫮惂姺婥拞偺媧婥埑傪巜昗偵偟偰偙傟傪堦掕壔偝偣傞姺婥朄偑峫埬偝傟偨丅偙傟偼PCV(pressure control ventilation,埑挷愡姺婥)偲屇偽傟傞丅PCV偱偼暯嬒媧婥埑偲僺乕僋婥摴埑偑摨偠側偺偱丄婡夿揑嫮惂姺婥偵斾傋偰丄婥摴偺梲埑偵傛傞暰奞偑彮側偄丄攛朎偺奼挘惈偵桪傟巁慺壔擻偑崅偔側傞丄摍偺棙揰傪帩偮偺偱丄嵟嬤偱偼傎偲傫偳偺崅惈擻恖岺屇媧婍偵搵嵹偝傟偰偄傞儌乕僪偱偁傞丅偟偐偟側偑傜PCV偼(夁嫀偵偍偄偰榑憟偵側偭偨)姺婥検偑晄妋幚偲偄偆寚揰傪帩偮偺偱丄偙傟傪夵慞偡傞偨傔偵PCV埑傪帺摦挷愡偟偰廬検幃姺婥傪偮偔傝偩偡曽幃傕惗傒弌偝傟偨丅偙傟偑屻弎偡傞PRVC(pressure regulated volume control)傗Auto Flow(僆乕僩僼儘乕)偱偁傞丅
(2)PSV(pressure support ventilation)
丂PSV偼PCV偺懳偲偟偰峫埬偝傟偨姺婥儌乕僪偱偁傞丅椉幰偺堘偄偼媧婥掆巭忦審偺堘偄偵偁傞丅慜幰偱偼姵幰偺媧婥偑廔椆偟偨帪揰偱偁傞偑丄屻幰偱偼time cycle偱掆巭偡傞丅IMV偺奣擮偺拞偱偼丄慜幰偼姵幰偺媧婥屇婥偺椉曽偵摨挷偡傞偺偱帺敪屇媧儌乕僪偵暘椶偝傟傞丅屻幰偼媧婥偑偁傟偽摨挷偡傞偑丄側偗傟偽time cycle偱傕媧婥偑奐巒偡傞偺偱嫮惂姺婥偲尒側偝傟傞丅椺偊偽SIMV(PCV)+PSV偱偼PCV偱嫮惂姺婥偑梌偊傜傟丄PSV偱帺敪屇媧傪曗彆偡傞偲峫偊傞丅
係乯埑姺婥偲検姺婥偺梈崌
丂検姺婥丄埑姺婥偵偼偦傟偧傟棙揰偑偁傞丅偙傟傜傪敪揥揑慻崌偣偱梈崌偡傞偙偲偱椉幰偺棙揰傪崌傢偣丄寚揰傪尭偠偨姺婥儌乕僪偑偱偒傞丅
(1)検姺婥丄埑姺婥傪宱帪揑偵暲傋傞....SIMV+PSV
丂SIMV(synchronized intermittent mandatory ventilation)(
恾俆)
丂SIMV偼嫮惂姺婥憡偲帺敪屇媧憡傛傝惉傝棫偮丅帺敪屇媧偵偼PSV曗彆偡傞偺偑堦斒揑偱偁傞丅娤揰傪曄偊傟偽丄SIMV+PSV偼検姺婥偲埑姺婥傪帪娫幉偱暘妱偟偰暲傋傞偙偲偱椉幰傪椉棫偝偣傞夋婜揑側曽朄偱偁傞丅偦傟偧傟偺棙揰傪惗偐偟寚揰傪嵟彫壔偡傞偺偱丄尰嵼偱偼昗弨揑側姺婥朄偲偟偰昡壙偝傟偰偄傞丅
(2)検姺婥丄埑姺婥傪摨帪偵奐巒偡傞.....Pressure Augumentation,VAPS
丂Pressure Augumentation偼Bear1000偺婡擻偱丄VAPS偼Bird 8400,T-Bird偺婡擻偱偁傞丅検姺婥偲埑姺婥傪梈崌偝偣偨儌乕僪偱丄嫮惂姺婥偵Volume Ventilation偲PSV(Pressure Support Ventilation)傪摨帪偵廳偹偰採嫙偡傞婡擻偱偁傞丅姵幰偺帺敪屇媧偑庛偄忬懺偱偼Volume Ventilation偑桪埵偵側傞偑丄姵幰偺帺敪屇媧偑嫮偗傟偽丄PSV偑桪埵偵採嫙偝傟傞丅AutoFlow偲斾妑偟偨応崌丄埑攇宍偑昁偢偟傕PCV偺傛偆側嬮宍攇偵側傜側偄揰偑寚揰偱偁傞偑丄棙揰偲偟偰媧婥埑偑偳傫偳傫忋偑偭偰偟傑偆尰徾偑婲偙傜側偄丅AutoFlow偱偼丄愝掕抣傪挻偊傞媧婥検偼抁婜揑偵偼嫋梕偝傟傞偑挿婜揑偵偼嫋梕偝傟側偄寚揰偑偁傞偑丄Pressure Augumentation,VAPS偱偼丄愝掕抣埲忋偱偁傟偽楢懕揑偵嫋梕偝傟傞丅側偍丄Pressure Augumentation偲VAPS偼僆儕僕僫儖傪嫟偵偡傞椶帡偺姺婥儌乕僪偱偁傞偑丄媧婥廔椆忦審(terminal flow rate)偵傢偢偐側嵎偑偁傞丅
(3)PCV埑傪帺摦挷愡偟偰媅帡揑偵廬検姺婥傪偮偔傞.........AutoFlow,PRVC
丂AutoFlow偼Drager Evita4偵偍偄偰棙梡偱偒丄PRVC(Pressure Regulated Volume Control)偼丄Siemens Servo 300偱棙梡偱偒傞丅椉幰偼椶帡偟偨奣擮偺姺婥儌乕僪偱丄娙扨偵昞尰偡傟偽丄愭峴偡傞姺婥偵偍偄偰寁應偟偨僐儞僾儔僀傾儞僗偵婎偯偄偰PCV儗儀儖傪墘嶼偟帺摦愝掕偡傞偙偲偱丄埑惂屼宆偺姺婥偱媅帡揑偵検姺婥傪採嫙偡傞婡擻偱偁傞丅偙傟偼PCV偺棙揰偲CMV偺棙揰傪梈崌偟偨姺婥條幃偱偁傞丅PCV儗儀儖傪寛掕偡傞墘嶼張棟傗僥僗僩姺婥偺曽朄側偳偱丄AutoFlow偲RPVC偲偵庒姳偺嵎偑偁傞偑婎杮偲側傞尨棟偼摨偠偱偁傞丅偟偐偟丄AutoFlow偼sCMV,SIMV,EMMV,摍偺偡傋偰偺姺婥儌乕僪偱晅壛偱偒傞揰偑桪埵揰偱丄PRVC偑Assist/Control(僔乕儊儞僗偼VCV偲屇傇)偺僶儕僄乕僔儑儞偱偟偐側偄揰偵斾傋傞偲丄椪彴墳梡偺壜擻惈偑奿抜偵奼戝偝傟偰偄傞丅偦偺偨傔偵AutoFlow偼暿偺堄媊傕暪偣帩偮丅
(嶲峫AutoFlow偺堄媊丗検姺婥偵偍偗傞暷幃偲墷幃偺摑崌)
丂CMV(婡夿揑嫮惂姺婥)偺奣擮偱偼尨懃揑偵媧婥億乕僘帪娫傪晅壛偡傞偑丄偙傟偼攛偱偺奼挘晄嬒峵傪尭偠丄巁慺壔擻傪夵慞偟偆傞丅偟偐偟帺敪姺婥偺偁傞姵幰偵偲偭偰偼嫮惂揑側媧婥掆巭傪傕偨傜偡偺偱丄僼傽僀僥傿儞僌偺尨場偵側傝偆傞丅堦斒揑偵儓乕儘僢僷幃偺検姺婥偼婡夿揑嫮惂姺婥傪帺敪屇媧偵摨挷偝偣傞synchronized CMV偲偄偆奣擮偑梡偄傜傟傞丅媧婥億乕僘帪娫偼尨懃揑偵昁偢晅壛偝傟傞傋偒傕偺偲峫偊傜傟偰丄媧婥億乕僘傪徣偄偨愝掕偼崲擄偐丄晄壜擻側偙偲偑懡偄丅堦曽傾儊儕僇宆偼(CMV偺奣擮偵偙偩傢傜偢)Wave Form傗Flow supplementation婡擻傪晅壛偟丄帺敪屇媧偵儃儕儏乕儉傪偆傑偔壛廳偡傞姺婥傪廳帇偡傞丅偟偨偑偭偰尨懃揑偵偼媧婥億乕僘偼側偔丄僆僾僔儑儞埖偄偱昁梫帪偵偺傒慖戰偡傞丅椉幰偼摨偠廬検幃姺婥偱偁傝側偑傜丄憡梕傟側偄姺婥儌乕僪偲偟偰曕傫偱偒偨丅AutoFlow偱偼丄嫮惂姺婥偺媧婥帪娫偡傋偰偑媧婥億乕僘偲傕丄傑偨媧婥帪娫偲傕傒側偣傞傛偆偵側傞偺偱丄嫹媊偺媧婥億乕僘帪娫偼側偔側傞丅傕偆堦偮偺棙揰偼屇婥曎偑媧婥埑偱暵偠傜傟偰偄傞揰偱(BIPAP僔僗僥儉偺壎宐偱)丄媧婥帪娫拞偱偁偭偰傕姵幰偼屇婥偑壜擻偱偁傞丅傑偨丄AutoFlow偱偼尨棟揑偵flow supplementation婡擻傕撪曪偝傟偰偄傞偺偱丄嫮惂姺婥帪偵姵幰偑愝掕媧婥僈僗棳検傪挻偊偰媧婥偟偰傕婥摴撪埑偑堿埑偵側傞暰奞偑側偄丅偮傑傝傾儊儕僇宆偺検姺婥偺奣擮偲儓乕儘僢僷宆偺sCMV丄偦偺忋CPAP偺奣擮偑丄偙偙偱偼偠傔偰梈崌偝傟偨帠偵側傞丅
(4)PSV埑傪帺摦挷愡偟偰媅帡揑偵検姺婥傪偮偔傞..........Hamilton MMV,VS
丂Hamilton棳偺Minimum Minute Ventilation偲Siemens偺Volume Support偼墘嶼張棟偑堎側傞偑丄AutoFlow傗PRVC偲摨偠傛偆偵堦掕偺姺婥検偵側傞傛偆偵PSV儗儀儖傪帺摦挷愡偡傞姺婥儌乕僪偱丄偙傟傜傕埑姺婥偱偁傝側偑傜媅帡揑偵検姺婥傪幚尰偡傞儌乕僪偱偁傞丅BiPAP側偳偺掅怤廝惈恖岺屇媧婍偱偼丄PSV儌乕僪偱傕丄time cycle偱媧婥偑巒傑傞傛偆偵偱偒傞丅
(5)検姺婥偱PCV傪柾曧偡傞.....Volume ventilation with Decelerating Wave Form
丂検姺婥偲埑姺婥偺寛掕揑側嵎偼丄僼儘乕攇宍偵偁傞丅埑姺婥偱偼慟尭攇偑娤應偝傟傞偑丄検姺婥偺僼儘乕攇宍偱偙傟傪柾曧偡傟偽丄検姺婥偱偁傝側偑傜丄埑姺婥傪媅帡揑偵幚尰偱偒傞丅偍傕偵傾儊儕僇宆偺検姺婥偵嵦梡偝傟偰偄傞丅尰嵼偺偲偙傠+50%乣-50%傊偺捈慄揑側曄壔僷僞乕儞偟偐梡堄偝傟偰偄側偄偑丄彨棃丄奺庬偺僷僞乕儞傪帺摦慖戰偱偒傞傛偆偵側傟偽丄AutoFlow傗PRVC偑書偊傞姺婥検偑偁偄傑偄偱偁傞偲偄偆栤戣偑夝寛偝傟傞丅偝傜偵Flow Augumentation傗Flow Supplementation婡擻傪晅壛偡傟偽愝掕抣埲忋偺媧婥検傪挿婜揑偵嫋梕偡傞帠傕壜擻偵側傞丅
(6)廬検幃姺婥偺僺乕僋埑傪僇僢僩偡傞.................PLV(Pressure Limited Ventilation)
丂Drager Evita埲崀偺婡庬偵偍偄偰棙梡偱偒傞婡擻偱丄廬検幃嫮惂姺婥偵偍偄偰丄愝掕偟偨埑埲忋偵婥摴撪埑偑忋徃偟偨応崌丄媧婥僈僗棳懍傪尭偠偰丄愝掕埑埲忋偵側傜側偄傛偆偵僺乕僋僇僢僩偡傞丅偮傑傝愝掕埑埲忋偵側傞偲volume cycle偺PCV偵側傞(媧婥帪娫偼曄摦偡傞偺偱丄偦偺暘偩偗媧婥億乕僘帪娫偑曄壔偡傞)丅 偟偐偟愝掕偵傛偭偰偼姺婥検偑堐帩偱偒側偄偙偲傕偁傞丅
(7)偙傟傜偺慻崌偣
丂偙傟傜偼暥帤偳偍傝弴楍慻崌偣偱偱偒偨儌乕僪偱丄椪彴揑側堄媊傗愝掕曽朄偵偮偄偰丄懡偔偺媍榑偑偁傞丅
(a)SIMV(Pressure Augumentation,VAPS)+PSV
(b)SIMV(AutoFlow)+PSV
(c)SIMV(PLV)+PSV
(8)堎側傞埑姺婥儌乕僪偺梈崌
丂(7)偺儌乕僪偲帡偰偄傞偑丄偙傟傜偼丄埑姺婥偩偗傪慻崌偣偨儌乕僪偱偁傞丅
(a)BIPAP+PSV
(b)SIMV(PCV)+PSV
(1)BIPAP(Biphasic Positive Airway Pressure)
丂CPAP偱偼丄嫮惂姺婥偵斾傋偰掅偄婥摴撪埑偱攛偺巁慺壔擻傪夵慞偱偒傞偑丄偁傞掱搙偺帺敪姺婥擻椡傪梫媮偡傞揰偑庛揰偱偁傞丅擇偮偺CPAP儗儀儖傪岎屳偵愗傝懼偊傞偙偲偱CPAP偵姺婥曗彆擻椡傪晅壛偟偨偺偑BIPAP偱偁傞(嫹媊偺BIPAP)丅Drager幮偺Evita偱棙梡偱偒傞丅摉弶偼堦偮偺CPAP憡偵俀乣俁屄埲忋偺帺敪屇媧傪娷傓傕偺偲掕媊偝傟偰偄偨丅偟偐偟丄偙傟偼姺婥曗彆擻椡偵尷奅偑偁傝椪彴墳梡傕尷傜傟偰偄偨丅嵟嬤偱偼丄BIPAP僔僗僥儉偵傛傞PCV傗SIMV(PCV)儌乕僪傕娷傔偰BIPAP偲徧偟偰偄傞(峀媊偺BIPAP)丅偟偨偑偭偰BIPAP偼丄擇偮偺CPAP儗儀儖傪岎屳偵愗傝懼偊偰嶌傝弌偝傟傞姺婥儌乕僪偺憤徧偱偁傞(掅埑憡偵偼PSV傕晅壛壜擻)丅嫹媊偺BIPAP偼CPAP偺斖醗偱偁偭偨偑丄峀媊偺BIPAP偼埑姺婥Pressure Ventilation偺斖醗偵側傞丅椺偊偽Drager幮偑BIPAP+ASB偲屇傇姺婥儌乕僪偼BIPAP僔僗僥儉偵傛傞SIMV(Pressure Control)+PSV傪堄枴偡傞丅
(2)APRV(Airway Pressure Reliese Ventilation)
丂嫹媊偺BIPAP偺曄朄偱丄掅埑憡偵偼堦偮偺屇婥偺傒偺忬懺傪APRV偲屇傇丅
(3)BiPAP
丂BiPAP偼Respironics幮偺搊榐彜昗偱丄BiPAP偺Bi偼IPAP(Inspiratory Positive Airway Pressure)偲EPAP(Expiratory Positive Airway Pressure)偺俀偮偺PAP偲偄偆堄枴偱偁傞丅乽媧婥帪偺梲埑乿偲乽屇婥帪偺梲埑乿偵傛傝姺婥墖彆傪偡傞憰抲偱丄儅僗僋壓偵儕乕僋傪慜採偲偟偰屇婥曎婡峔傪巊傢偢姺婥墖彆傪壜擻偵偡傞揰偼妚柦揑偱偁傞丅掅怤廝惈傪嵟戝偺摿挜偲偡傞偑丄姺婥儌乕僪偲偟偰偺帇揰偩偗偱暘椶偡傟偽丄PCV傗PSV,BIPAP,CPAP偲椶帡偱偁傞丅
俇)怴偟偄奣擮偺姺婥儌乕僪
丂Volume Ventilation傗Pressure Ventilation偲偄偭偨奣擮傗榞慻傒傪挻墇偟偨怴偟偄姺婥儌乕僪傪堄枴偡傞丅
(1)PAV
丂PAV(Proportional Assist Ventilation)偼丄埑姺婥偐検姺婥偐偱暘椶偱偒側偄怴偟偄奣擮偺姺婥儌乕僪偱偁傞丅攛偑媧婥偵傛傝奼挘偟偰偄傞偁傞帪揰偱偺屇媧巇帠検偵懳偟偰堦掕偺妱崌偱偙傟傪恖岺揑偵曗彆偡傞姺婥儌乕僪偱偁傞丅僷儔儊乕僞乕偑暋嶨側偨傔偵側偐側偐幚梡壔偝傟側偐偭偨偑丄Respironics幮偺BiPAP Vision傗Drager幮Evita 4丄Bennett 840偵丄搵嵹偝傟巒傔偰偄傞丅
丂丂丂
 丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂
丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂
 丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂
丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂丂